Orbán móresre tanította Von der Leyent: megmutatta neki, mire képesek a magyarok (VIDEÓ)

„A szuvereintás jobb üzlet” – jelentette ki a Nézőpont Intézet vezetője.

Teljesítményhez és munkaterheléshez kötné az orvosi béremelés harmadik lépcsőjét az egészségügyi államtitkár. Interjú átalakításról, a kórházi adósságokról és várólistákról.

Konopás Noémi interjúja a Mandiner hetilapban.
Sosem hálás feladat egészségügyi államtitkárnak lenni, különösen nem a covidjárványt követően, a háború okozta válság idején. Miért vállalta el?
Nem értek egyet, ez nagyon szép feladat. Persze kell hozzá, hogy az ember végigjárja a szamárlétrát, ezt én megtettem. Pintér Sándor – akivel az Országos Kórházi Főigazgatóság főigazgató-helyetteseként kezdtem dolgozni – három nappal a kinevezésem előtt közölte szándékát, egy percig nem volt bennem kétség, hogy belevágjak-e. Azt érzem, nagyjából minden összeállt az egészségügy körül, amire a rendszerváltás óta várunk. Most olyan dolgokat lehet meglépni, amiket a szakma elfogad, a társadalom igényel, és politikai támogatás is van mögötte. Most vagy soha hangulat van.

Mit gondol, miért önt választotta a belügyminiszter erre a feladatra?
Tíz éve vagyok a közigazgatásban, ahol sokszor jellemző a klasszikus bürokrácia: amit nem nagyon szeretünk, eltoljuk magunktól. Így van ez a problémamegoldással is, inkább leírjuk, miért nem lehet valamit megvalósítani, mint hogy megoldanánk. Rám ez sosem volt jellemző. Valószínűleg, de legalábbis remélem, a miniszter erre figyelt fel a másfél évnyi közös munka során. Jó benyomást tehetett rá, hogy vállalom a felelősséget. A jelmondatom: a siker közös, a felelősség az enyém – így megyünk előre.
Úgy tűnik, jelentős bizalmi tőkével indul.
Aki az elmúlt tíz évben velem dolgozott, láthatta, nem félek fölvállalni döntéseket. Ahogy kérdezni sem félek. Emellett törekszem magam köré gyűjteni megalapozott szaktudású, nagy tapasztalatú embereket. Az engem segítő csapattal tíz éve együtt mozgok a közigazgatásban, vakon megbízom a véleményében. A bizalmi tőke nem feltétlenül a személyemnek, inkább a csapatmunkánknak köszönhető. Nem vagyok híve a spanyolviasz újra és újra feltalálásának: az utóbbi húsz évben kiváló elméleti munkák születtek arról, mit kellene kezdeni a magyar egészségüggyel. A leírtak gyakorlatba ültetése a misszióm. Elmentünk a gólvonalig, ott pattog a labda, be kell lőni.
Mi a legsürgetőbb feladat?
Egyértelmű, hogy az alapellátáshoz kell hozzányúlni, amelynek a leggyengébb pontja az alapellátási ügyelet megszervezése. Ez évi 13 milliárd forintjába kerül a Nemzeti Egészségbiztosítási Alapkezelőnek, körülbelül ugyanennyit tesznek hozzá az önkormányzatok is, az egész rendszer mégis széttöredezett, és ebből az összegből csupán az ország hatvan-hetven százalékára tudtunk ellátást venni. A maradékon a piacot uraló, az önkormányzatoktól pénzeket kizsaroló cégek osztoztak, és értékelhetetlen minőségű szolgáltatást nyújtottak. A betegbiztonság szempontjából tehát bőven van még teendő. Még tavaly cselekedtünk: Hajdú-Bihar megyében indítottunk egy pilot projektet, ennek lényege, hogy a megyében az Országos Mentőszolgálat járásonként megszervezte az alapellátási ügyeletet. Nagyon jók a tapasztalatok. A lényeg, hogy az ember felhívja a megadott számot, a vonal másik végén az Országos Mentőszolgálat kiképzett és tapasztalt kollégája meghatározott protokoll szerint kikérdezi a telefonálót, majd eldönti, az ellátás melyik szintjére irányítsa. A jelenlegi rendszerrel az is nagy probléma, hogy mindenki betódul az egyetem sürgősségijére, ahol aztán akár hét órát is várakozik ellátás nélkül. Hogy ez az áldatlan állapot megszűnjön, egységesen kell megszervezni a betegek elosztását. Mindenkit az állapotának megfelelő szintre kell besorolni. Az alapellátási feladatokat minden járásban a mentőszolgálat látja majd el. Korábban számos visszaélés történt, nemritkán a szolgáltatók napi hetven beteg ellátását is lejelentették, pedig a valóságban csupán a tizede valósult meg.
Hol lépnek be a rendszerbe a háziorvosok?
A járási szinteken. A sürgősségi, ügyeleti betegforgalom kilencvenöt százaléka délután négy és este tíz óra között bonyolódik le, ebből is látszik, hogy a lakosság ezt egyfajta kényelmi szolgáltatásként éli meg, ami nem helyes. Számtalan olyan megkeresés van, hogy „most vettem észre, elfogyott a vérnyomáscsökkentőm, holnap be kell vennem”, vagy hogy „fáj a gyerek torka, nem merünk így nekimenni az éjszakának”, és így tovább. Ezek tipikusan alapellátási feladatok, amelyet a jövőben úgy szervezünk meg, hogy járásonként lesz egy ügyeletes orvos, akinek a munkáját jól képzett mentőtisztek és kiterjesztett hatáskörű ápolók segítik. Ők mennek majd ki a beteghez a telemedicina-eszközökkel. A gyógyszertárak mintájára valódi koncessziós joggá alakítjuk a praxisjogot, ahol az Országos Gyógyszerészeti és Élelmezés-egészségügyi Intézet adja ki a jogosultságokat. A háziorvosok esetében az Országos Kórházi Főigazgatóság teszi meg majd ezt. Nem lesz államosítás, de nagyobb lesz az állami szerepvállalás az alapellátásban.

Mikor valósulhat meg az új rendszer országos szinten?
Legkésőbb a jövő év elején elkezdünk ezen az úton haladni. Nyáron felmérjük a megyékben, hogy hol tudjuk elhelyezni az ügyeleteket. Három fő célunk van. Az első, hogy növeljük a lakosság egészségben eltöltött éveinek számát, aminek eszköze a prevenció. Az utóbbi időben volt némi javulás az uniós átlaghoz képest, de bőven van még teendő. A valóban hatékony népegészségügyi intézkedéseket egészségfejlesztési irodák bevonásával fogjuk véghez vinni. A második célunk, hogy megerősítsük az otthonhoz közeli ellátást. Ennek érdekében járási egészségközponttá fejlesztjük a városi kis kórházakat és szakrendelőket, valamint ide költöztetjük az alapellátási ügyeletet és az egészségfejlesztési irodát, továbbá az úgynevezett járási praxisközösségek, vagyis a járások harminc–ötven háziorvosának vezetőit. Összefoglalva: az egészségfejlesztési irodák és a védőnők végzik a prevenciót,a háziorvosok az alapellátást, az alapellátási ügyeletet pedig a mentőszolgálat szervezi. A harmadik fő cél, hogy felkészüljünk a további járványokra. A koronavírus-járvány alatt megmutattuk, hogy szervezettségében a magyar egészségügy sokkal jobb állapotban van, mint ahogy általában feltételeztük. A járványkezelés során új modellre álltunk át, amelyben a kórházaknak nem egyesével kellett szembenézniük a kihívásokkal, hanem a megyei irányító kórház koordinálásával osztották meg egymás között a feladatokat. Jól működött a rendszer: az első két hullám idején még negyedére esett vissza az elektív, vagyis tervezett műtétek száma, a harmadik és a negyedik hullámban viszont az ütemezett beavatkozások háromnegyedét–négyötödét el tudták végezni.
Háború a szomszédban, recesszió itthon – milyen hatással lesz ez a terveikre?
Éppen emiatt kell megőriznünk a járvány alatt kimunkált jó szervezettségünket és gyors reagálóképességünket, sőt meg is kell erősítenünk. De az egyre romló háborús helyzetre, a háborús inflációra és a fenyegető gazdasági válságra a megoldás a béke, a kormány ezért kezdetektől a béke álláspontján van, és ezt következetesen képviseli valamennyi fórumon.

A kórházak már így is súlyos, mintegy 25 milliárd forintos adóssággal küzdenek.
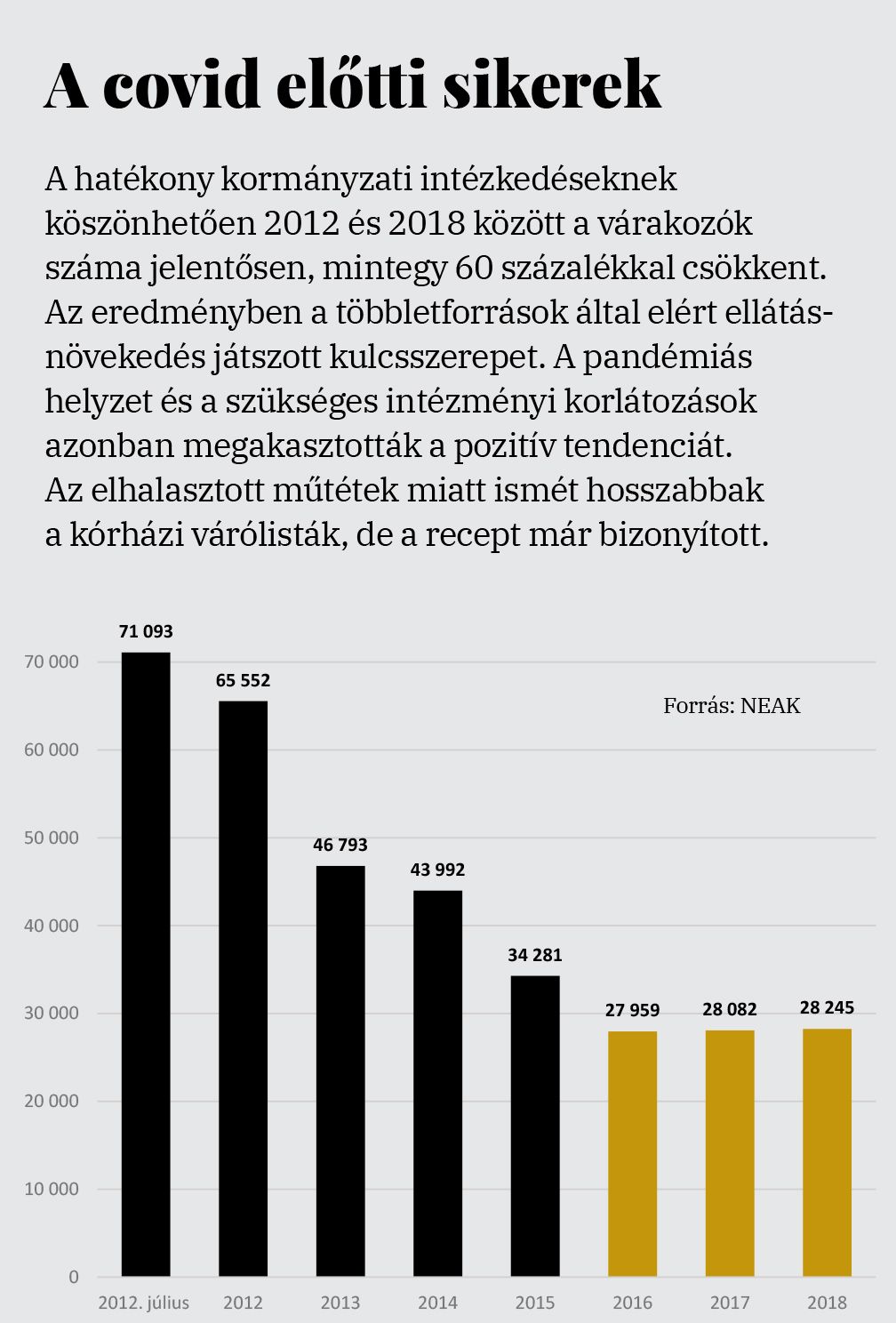
Csalóka és pillanatnyi ez a szám, hiszen vannak még el nem számolt járványügyi költségek: a 26 milliárdból 21-et a kórházak extra költségeik elismeréseként most megkapják, fokozatosan utaljuk ki ezt az összeget. Emellett újragondoljuk a finanszírozási stratégiát. A pandémia előtti utolsó öt békeév adatait elemezve felmérjük az egyes kórházak ellátási területét, valamint az ellátott betegek számát szakmánként. Látni fogjuk, mekkora keretet kell allokálni, az intézményeknek ez lesz a gazdálkodási bázisuk. Kiderül az is, mennyien igényeltek kórházi ellátást a covidjárvány előtti öt évben. Az intézmények innentől kezdve akkor kapják meg a pénzt, ha teljesítik a bázisként meghatározott ellátási esetszámot.
Mi a helyzet a többévesre nyúló várólistákkal?
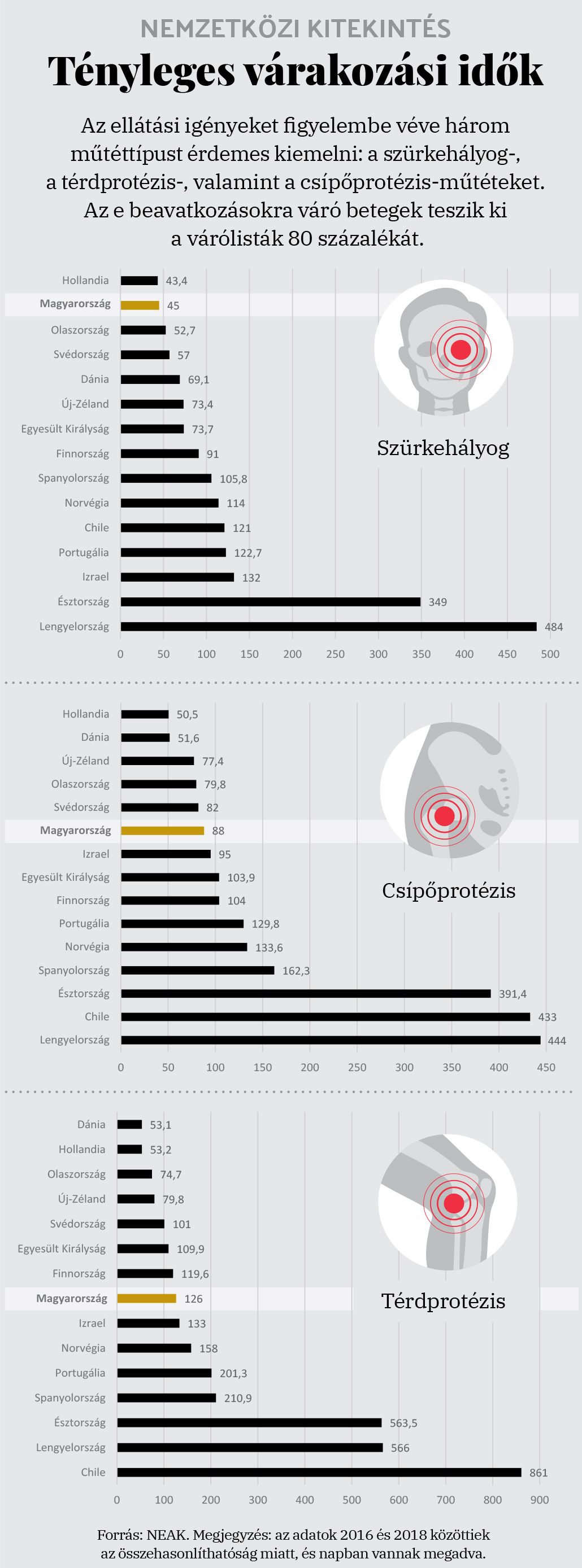
Először is, 2010 előtt azt sem lehetett tudni, hányan várakoznak a kórházi várólistákon. A rendezetlen viszonyok felszámolására a kormány egységes nyilvántartási rendszert vezetett be, amelynek célja az átláthatóság, a sorrendiség betartása az igénybevételben, valamint az ellátás monitorozása. A járvány okozta nehézségek miatt elindítottuk a várólista-csökkentő programot. A közéletben forgó számok kapcsán fontos tudni, hogy a műtőasztalra kerülés és a tervezett várakozási idő egy az öthöz aránylik egymáshoz. Ez magyarul azt jelenti, hogy 750 nap helyett a valóságban 150 napot kell várni a beavatkozásra. Ez óriási különbség.
Miből adódik ez?
Központi várólista van, vagyis ha valamelyik intézményben a kolléga felvesz egy beteget július 15-ére operálni, akkor a szomszédban ülő kollégája már csak július 16-ára írhat be egy másik pácienst. Egyébként a várólisták kapcsán nemzetközi összehasonlításban nem szerepelünk rosszul: a járvány előtti évhez, 2019-hez képest hasonló mértékben nőttek a holland, a spanyol, a belga és a német számok is. A másik fontos tény, hogy az emberek többsége tervezhető műtétre csak akkor fekszik be, amikor neki is kedve van hozzá. A betegek a járványhullám csúcsán nem érezték magukat biztonságban, beszéltem olyan budapesti szemész főorvossal, aki elmondta, volt nap, amikor a tíz betegéből hét nem jelent meg a műtétre.
Mindezek ellenére tény, hogy várni kell a műtétekre. Hogyan tervezik rövidíteni a várakozási időt?
Nagy segítségünkre van, hogy lement a covidjárvány. Van azonban egy orvoscsoport, amely nem járt jól a paraszolvencia kivezetésével. E csoport bizonyos tagjai most az energiaminimum elvére törekednek a munkájukban. Meg tudjuk majd mondani orvosi bontásban, hogy az utóbbi öt évben átlagosan mennyi műtétet végeztek, és a kórházigazgatók felelőssége lesz, hogy az el nem végzett munkával szembesítsék azokat az orvosokat, akik kirívóan elvesztették a munkakedvüket.
Kevés az orvos, így az eszköz is kevés a retorzióhoz.
Nem igaz, hogy kevés az orvos. A baloldali kormányok megbecsülés helyett elüldözték az egészségügyi dolgozókat, de ez mára megfordult, és 2010 óta folyamatosan nő az orvosok száma, valamint történelmi jelentőségű béremelés is zajlik. Más volt a helyzet, amikor egy osztályvezető főorvos bruttó hétszázezer forintért robotolt a kórházban, most viszont két és fél milliót keres. Kimondottan üdvösnek tartanám, ha teljesítményelemek is megjelennének a bérezésben. Egyeztetünk az orvosi kamarával, hogyan lehet ennek figyelembevételével megoldani az orvosi béremelés harmadik lépcsőjét. Nem biztos, hogy a feltétel nélküli alapbéremelés az egyetlen üdvözítő megoldás.
Jól értem, teljesítményhez kötné a béremelés harmadik lépcsőjét?
És munkaterheléshez. Mert más a munkaterhelés egy sürgősségi osztályon, mint mondjuk egy kerületi diabetológiai szakrendelésen. Ezt meg kell jeleníteni, és nemcsak az orvosok, hanem a szakdolgozók bérében is.
Akik a hátukon vitték a rendszert a járvány alatt, viszont nem kaptak akkora emelést.
Ez a kormány megbecsüli az egészségügyi dolgozókat. Ne felejtsük el, hogy 2015-höz képest két és félszer többet keresnek a szakdolgozók. Ezzel együtt még mindig jelentős rajtuk a munkaterhelés.
Hogy lehet ezt korrigálni? Ön szerint hogyan nézne ki az optimális bérezési gyakorlat?
A cél az, hogy ne nyíljon tovább az olló az orvosok és a szakdolgozók bére között. Szeretném, ha a jövő évi orvosi- bérfejlesztéskor az igazán jól képzett, időnként orvosi kompetenciákra is képes, magas színvonalú szaktudást birtokló szakápolók, mentőtisztek, dietetikusok, gyógytornászok, kiterjesztett hatáskörű ápolók már a kompetenciájuknak megfelelő bért kapnának. Elő kell készíteni a szakdolgozói béremelést, de ez a gondolkodás még az elején tart, mindenesetre a kormányzati szándék megvan. Éppen a minap tárgyaltam a Pénzügyminisztériummal, hogy mi a mozgásterünk.

És mennyi az annyi?
A számításokat most kezdik a kollégáim, egyelőre nem tudok számokat mondani, de van mozgástér. A 2023-as költségvetésben csak bérfejlesztésre 96,9 milliárd forint áll rendelkezésre. Az összegek folyamatosan nőnek, jövőre 1470 milliárd forinttal, 120 százalékkal nagyobb lesz a forrás, mint a baloldali kormány által benyújtott utolsó, 2010-es költségvetésben.
Mi várható a magán- és a közellátás együttélésében?
Menjünk vissza az egyszerű definícióig: a közellátás az, amikor a társadalombiztosító fizet, a magánellátás pedig, amikor a beteg. Vagyis nem a tulajdonosi háttér érdekes, hanem hogy a végén ki állja a cechet. S meg kell határozni, mi az, amit magánellátásként hagyunk a közellátó kórházakban elvégezni.
Az egészségügyi szolgálati jogviszonyról szóló törvény életbelépése után sok orvos átment a magánellátásba, így nagy hiány jelentkezett a kórházakban, különösen a szülészeteken. Vissza lehet csábítani a szakembereket?
Nehéz kérdés, a kettős játék visszaélésre adhat okot. Betilthatjuk a paraszolvenciát, a beteg pedig nem az állami, hanem a magánrendelésen adja oda a borítékot. A félig magán-, félig közellátás azért tudott Magyarországon virágozni, mert a paraszolvenciát nagyobb réteg tudta kifizetni, mint a magánellátást. A magánrendelésen háromszázezret csúsztattak a doktor úrnak, amiért cserébe megoperálta a közkórházban a pácienst. És ez még mindig lényegesen olcsóbb volt, mint a magánkórházas beavatkozás. A másik, hogy a maszekba átmenő kollégák nem biztos, hogy maradnak is, már most tapasztaljuk, hogy kezdenek visszaszállingózni a rendszerbe. Ennek oka egyrészt, hogy a piac nem tud ennyi orvost, például magánnőgyógyászt eltartani, másrészt ezek az emberek rájöttek, magukkal szúrnak ki, mert egy magánellátónál nem tudnak jelentős szakmai munkát végezni. Olyan tudásamortizációjuk lesz, amiből nincs visszaút, mert a magánellátásban egész egyszerűen nincs olyan széles spektrumú beteganyag. A kérdésére visszatérve: folyamatosan egyeztetünk a szakmai szervezetekkel.
Sokak számára szimpatikus megnyilvánulása volt, miszerint csak olyan megoldási javaslat kerülhet a kormány elé, amelyet támogatnak a szakmai szervezetek is. Ők hogyan fogadták a kinevezését?
Tagja voltam ezeknek a szervezeteknek, a rezidensszövetségnek például éppen a Gyurcsány–Bajnai-kormányok alatt, amikor a legtöbb orvos elment Magyarországról, és tartósan kint is maradt. Ma jóval kevesebben választják a külföldet, inkább jellemző az ingázós életforma: két hétig elvisznek egy-két ügyeletet Angliában, majd hazajönnek. Megmaradt a jó kapcsolatom a szakmai szervezetekkel. Persze szokták mondani, hogy az üléspont megváltoztatja az álláspontot, de remélem, jó ideig lesz alkalmam kitartani az álláspontom mellett.
Takács Péter
Pápán született 1979-ben. 2005-ben szerzett orvosi diplomát a Semmelweis Egyetem Általános Orvostudományi Karán, 2014-ben letette a közigazgatási szakvizsgát. Rezidensként igazságügyi orvostani területen dolgozott a Semmelweis Egyetemen. 2010 és 2012 között gyógyszerbiztonsági vizsgálatok tervezésével, szervezésével foglalkozott. Munkáját a közigazgatásban egészségügyi szakreferensként kezdte a Gyógyszerészeti és Egészségügyi Minőség- és Szervezetfejlesztési Intézetben, később az Állami Egészségügyi Ellátó Központ orvosszakmai tanácsadója és megbízott térségi igazgatója lett. 2015 és 2017 között a Szent János Kórház és Észak-budai Egyesített Kórházak finanszírozási osztályvezetőjeként és járóbeteg-ellátási igazgatójaként, 2017 és 2019 között az Emberi Erőforrások Minisztériuma egészségpolitikai főosztályának vezetőjeként tevékenykedett. Ezt követően 2020-ig az Észak–Közép-budai Centrum, Új Szent János Kórház és Szakrendelő megbízott főigazgatójaként, majd 2020 és 2022 között az Országos Kórházi Főigazgatóság alap- és szakellátásért felelős főigazgató-helyetteseként dolgozott. Volt a Magyar Rezidens Szövetség elnöke, a Semmelweis Egyetem igazgatótanácsának tagja és a Magyar Orvosi Kamara országos elnökségi tagja is. 2022-től a Belügyminisztérium egészségügyért felelős államtitkára.
Nyitókép: Mátrai Dávid